Al buscar un médico de cabecera en Holanda, hasta el año pasado, lo más probable es que el que encontrásemos fuese un hombre y seguramente propietario o empleado fijo de un gabinete médico, situado no muy lejos de nuestra casa. Pero corren vientos de cambio en la atención primaria holandesa. Desde 2019, según el Instituto Nacional de Estadística (CBS), son más mujeres que hombres los que ejercen esta especialidad médica. A esto se suma una mayor saturación del sistema, ya que las aseguradoras presionan para seguir aumentando sus competencias médicas, mientras la población envejece y varias regiones de Holanda como Zeeland o Drenthe, corren el riesgo de quedarse sin suficientes médicos de familia. Muchos gabinetes son sustituidos por centros de salud más grandes donde los médicos trabajan como empleados, con mayor flexibilidad pero también, con una menor seguridad laboral. Mientras ejercen de cortafuegos en medio de la pandemia, la estructura de la atención primaria en Holanda afronta desde hace años una profunda transformación.
En el número de este mes del periódico del barrio, tres protagonistas aparecen en las primeras páginas: son las tres generaciones de médicos que han estado y están al frente del gabinete médico, unas cuantas calles más abajo. El más mayor, de 87 años, relata cómo en su época se encargaban también de los partos y llegaban a atender a 4.000 pacientes en su consulta, algo que lograba hacer gracias a la ayuda de su mujer, quien se ocupaba de las labores administrativas, las citas y el cuidado de los niños. En el centro de la imagen se encuentra el médico y actual propietario del gabinete, de 64 años. Durante sus años al frente, ha ampliado mucho el personal y ahora trabajan con él otros tres médicos más, uno de ellos en formación, además de dos psicólogos a tiempo parcial, dos enfermeras y cinco asistentes. Entre todos atienden a un total de 5.300 pacientes. A la izquierda de la imagen se encuentra el médico más joven del equipo, de 34 años de edad. Reconoce que si bien su trato con el paciente es el mismo que el que tenía el médico más mayor, el tipo de vida que lleva es totalmente diferente. Su mujer tiene su propio trabajo ajeno al gabinete médico y él emplea parte de sus horas no laborables en seguir formándose y además se reserva tiempo libre para estar con sus hijos. Los tres reflejan los cambios que está experimentando la atención primaria, tanto en Holanda como en otros países del mundo, derivados de la incorporación de la mujer al mercado laboral y del deseo de los profesionales de mantener tiempo libre para su vida privada.

Imagen de la revista del barrio en la que aparecen, a la derecha, las tres generaciones de médicos de familia del gabinete local.
Pero lo que es específico del modelo sanitario holandés es el peso de las aseguradoras médicas, las cuales llevan años presionando para que los gabinetes médicos asuman más cuidados y tratamientos de los que antes se encargaba la medicina especializada – o de segunda línea- sobre todo en el caso de las enfermedades crónicas. Desde 2018 la atención psicológica y otros controles rutinarios como los ginecológicos, entre otras funciones, han pasado a ser asumidas por la atención primaria. Además, cada paciente que se deriva al especialista requiere ser justificado a la aseguradora, al igual que un cambio de medicamento por otro más caro o la prescripción de un tratamiento a un paciente con una enfermedad crónica, incluso si no es la primera vez. Se quejaron hace cuatro años de esta excesiva carga administrativa, pero la situación no parece haber cambiado. Al contrario. «La atención primaria en Holanda le sale muy barata a las aseguradoras» declara a Gaceta Holandesa Jeroen Birnie, el médico de mediana edad de la citada entrevista. Y así es: el Estado cubre la atención primaria de los ciudadanos desde el nacimiento hasta los 18 años de edad, lo que supone un gasto de 8.500 millones de euros, un 9,6% del total destinado a Sanidad y Salud Pública.
En la edad adulta, cada consulta rutinaria al médico de familia – de 20 minutos o menos de duración- le cuesta a la aseguradora 10,15 euros, más un abono cuatrimestral por paciente que oscila entre los 16 y los 50 euros según su edad, una tarifa fija que cada año establece la autoridad neerlandesa de Salud (Nederlandsezorgautoriteit). Cuántas más funciones recaigan sobre los gabinetes y centros médicos de atención primaria, más eficiente y rentable resulta la atención médica especializada – de segunda línea u hospitalaria-.
Dentro de cinco años se estima que se jubilen 1.500 médicos propietarios de un gabinete médico de los 7.784 que están en activo actualmente. Encontrar un reemplazo es tarea titánica en algunas regiones periféricas: los jóvenes médicos prefieren librarse de la labor extra que supone llevar las cuentas y la organización de una consulta, a pesar de ganar un menor sueldo. Con una población que envejece, una mayor demanda de las aseguradoras para hacer más por menos, y una distribución desequilibrada del número de médicos de familia por cada región, a la atención primaria holandesa no le queda otra opción que transformarse para adaptarse a los nuevos cambios.
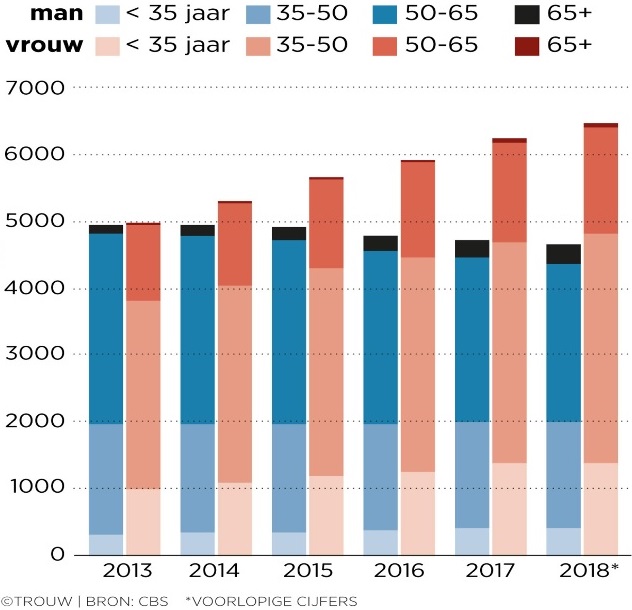
En Holanda trabajan más mujeres que hombres como médicos de cabecera y la edad media es menor. Fuente: Trouw / CBS
Más médicos, pero menos horas disponibles
Según una encuesta publicada en 2019 sobre la percepción que tienen los pacientes de su médico de cabecera, los encuestados le daban una nota media de 8,2 a su médico, pero también reclamaban una mayor disponibilidad: cuatro de cada diez consideraba que la consulta debía estar abierta de 8 de la mañana a 8 de la tarde, y tres cuartas partes demandaba que su médico estuviera disponible para cualquier urgencia médica las 24 horas del día, todos los días de la semana. Los gabinetes médicos suelen abrir hasta las cinco de la tarde de lunes a viernes, y en algunos casos ofrecen un horario más amplio alguna tarde entre semana. Todo aquél que llame fuera de este horario dará con un contestador automático que le remite al servicio de guardia de atención primaria, donde será atendido por un médico de familia que no es el suyo (huisartsentpost). «Es cierto que los pacientes demandan un horario más amplio, pero cuando se les pregunta si irían a la consulta por la tarde-noche, entonces muchos contestan que no, que prefieren ir durante el día» aclara Thom Meens, portavoz de la Federación holandesa de Pacientes. Según él, existe un grave problema de escasez de médicos de familia, algo que contrasta con las cifras oficiales, donde se registra un aumento de casi el 50 por ciento desde el año 2000. Si ahora hay más médicos que antes, ¿por qué sobran plazas por cubrir?
La respuesta es que la mayoría busca lo mismo: trabajar por cuenta ajena en un gabinete médico o centro de salud y en el centro del país. La nueva generación busca reducir su carga laboral y mantener una mayor flexibilidad que les permita lograr un mejor equilibrio entre su vida privada y el trabajo. Esto hace que pocos estén dispuestos a hacerse cargo de un gabinete médico. «Mi abuelo también fue médico de familia entre los años 30 y 50: estaba él solo en su consulta y atendía a unos 5.000 pacientes además de contar con una farmacia» relata Jeroen Birnie. «Él no tenía una vida privada, era dedicación absoluta y hoy afortunadamente ha cambiado. Ahora los médicos de familia trabajan menos y equilibran mejor su vida laboral con la privada, es lógico» explica, mientras reconoce que él no se ha sentido sobrepasado en los 25 años que lleva al frente de su consulta. «Y mis pacientes más delicados tienen mi número de teléfono personal» puntualiza. Él es uno de los médicos que comparte su centro con otros cuántos colegas más por lo que, a menudo, sus pacientes son atendidos por uno de sus compañeros. «Si en el futuro esta flexibilidad laboral provoca que un paciente tenga dos médicos de familia fijos en lugar de uno, me parece muy bien, ¿por qué no? muchos de nosotros ya trabajamos en colaboración con otros» señala. De los 12.766 médicos de familia que se encuentran en activo en Holanda, un tercio trabaja por cuenta ajena y a tiempo parcial, un dato que según la encuesta del Instituto de Investigación sanitaria NIVEL, está relacionado con el aumento, año tras año, del número de mujeres médicas. «No debemos olvidar lo que significa trabajar a tiempo completo en este sector: son unas 59 horas o 60 a la semana. La nueva generación trabaja un 74%, es decir, unas 44 horas a la semana» detalla a RTL Nieuws Wendy Broneman, directora del Nederlands Huisartsen Genootschap (NHG). Pero mientras el número de mujeres médicas supera ya al de hombres en la atención primaria, según un estudio de 2018, las horas trabajadas entre hombres y mujeres ya se han equilibrado, es decir, tanto ellos como ellas deciden dedicarle al menos un día de la semana a su vida privada, en general para repartirse el cuidado de los hijos. En esta ecuación vital no es fácil encajar la gestión empresarial de una consulta, un reto que resulta menos atractivo cuando se comparan los ingresos entre un médico asalariado y otro que no lo está: la diferencia es de un 4,8%.
Los centros de salud suelen ofrecer más especialistas a tiempo completo además de los médicos de familia, como fisioterapeutas, psicólogos o su propia farmacia. Buscan ser un punto intermedio entre el gabinete médico tradicional y el hospital, tal y como presentan en este vídeo corporativo. Según un estudio del propio sector, los médicos se quejan de que el trato con el paciente y con sus responsables es más impersonal, pero a cambio tienen una mayor flexibilidad laboral.
Regiones de segunda categoría
Ámsterdam, Róterdam, La Haya y Utrecht son las ciudades más pobladas de los Países Bajos. También son los destinos preferidos por los médicos de familia más jóvenes para ejercer su profesión. Robbert Keppel tiene 31 años y desde el año pasado es propietario de su propia consulta en Maarn, cerca de Utrecht: «mi pareja trabaja en Róterdam por lo que yo no quería mudarme a la otra punta del país. Además no hace falta, porque por todas partes hay demanda de médicos para adquirir un gabinete que se traspasa» explica en una entrevista al medio RTL.
Y es que según advierten desde la Asociación Nacional de Médicos de Familia (LHV), en las llamadas regiones en regresión, las que se van despoblando más cada año y donde la actividad económica es menor que en el Randstad, puede que dentro de cinco años escaseen los médicos y no se pueda garantizar la atención primaria a toda la población. Será cuando el 20 por ciento de los médicos de familia que ostentan su propio gabinete se jubile. Hablamos de zonas como el sur de Zelanda o el norte de Friesland. «Adquirir una consulta en estas zonas no cuesta casi nada, pero como en muchos de estos lugares no hay trabajo para la pareja, los médicos prefieren no irse» explica Birnie. Hace décadas esto no ocurría, ya que la mujer trabajaba como asistente para su marido médico, pero ahora las cosas han cambiado. «La escasez de médicos ya es un problema real en algunas partes de Zeeland (Zelanda) y de Drenthe donde al no tener este servicio los pacientes llaman a un call center basado en Ámsterdam y así son atendidos» detalla Thom Meens. En el sur de Zelanda por ejemplo, apenas trabajan 5 médicos de familia a tiempo completo por cada 10.000 habitantes. Y para llegar a su cita médica, un habitante de Texel, una de las islas frisias, debe recorrer 2.7 kilómetros, frente al medio kilómetro que suele tener alguien que vive en Ámsterdam.
El Estado holandés tiene la obligación de garantizar la atención primaria a todos sus ciudadanos, por lo que si no hay médicos que quieran trasladarse a estas zonas, habrá que atraerlos como sea. Borneman advierte de que es necesario formar a más médicos de familia, pero sobre todo, es necesario favorecer que la pareja pueda encontrar un trabajo, a través de medidas estatales que incentiven la mobilidad laboral. Desde la Federación de Pacientes proponen otras soluciones como condonar la deuda estudiantil de un estudiante de Medicina si se ofrece a trabajar unos años en una de estas regiones o a abrir su propio gabinete al licenciarse. «Las consultas teléfonicas o por videollamada también pueden aliviar el problema siempre que también exista la opción de acudir al médico cuando sea necesario» declara Thom Meens. La crisis del coronavirus ha acelerado esta nueva práctica, cada vez más habitual y que tanto los pacientes como los médicos parecen haber aceptado bien. Mientras Jeroen Birnie confirma que un buen número de sus consultas las puede pasar por videollamada o por teléfono, para T. Meens este es un cambio todavía complicado para los pacientes más mayores: «En el pico de la pandemia los más mayores no salían de casa por miedo a contagiarse pero en cuanto pudieron, volvieron a su médico de cabecera como siempre, porque esta visita rutinaria supone para muchos una forma de combatir la soledad, el único momento del día que pasan con alguien que les escucha y les dedica tiempo». Esta dedicación, el trato cercano con el paciente, es lo que tanto Birnie como sus compañeros de gabinete consideran esencial mantener, aunque la presión laboral aumente. «Dudo que centros médicos grandes puedan ofrecer una atención primaria de mejor calidad que los de menor escala, con un trato cercano y donde el paciente es atendido siempre por su médico, como mucho dos, pero siempre los mismos» asegura, al referirse a la proliferación de centros de salud donde los pacientes tienen más especialistas disponibles, como fisioterapeutas o psicológos, pero la duración media de las visitas suele ser de 10 minutos y la rotación de los médicos es mayor.

Además de la jornada habitual, los médicos de familia trabajan ahora también en el coronapost, el espacio destinado por cada ayuntamiento al tratamiento de pacientes de covid con síntomas leves o no muy graves. Foto: Pixabay
Un otoño incierto
La actualidad diaria confirma que tanto Holanda como el resto de países europeos arrancan el otoño con una nueva oleada del coronavirus. Se informa de la situación hospitalaria en todo momento pero de la atención primaria se dice poco. ¿Cómo están afrontando los médicos de cabecera la llegada de los rinovirus típicos de esta época y cuyos síntomas son muy similares a los de la covid-19?
Según una encuesta publicada por la LHV realizada entre 1.600 médicos de cabecera, desde el estallido de la pandemia reconocen no haber podido ejercer su labor como les gustaría. Puntúan su trabajo con un 5,9 durante los meses de marzo y abril, y temen que con la nuevas advertencias y el aumento de contagios, muchos de sus pacientes, sobre todo los más mayores y vulnerables, vuelvan a quedarse en casa y prefieran no ser atendidos. La atención primaria fue el sector sanitario que más se quejó al comienzo de esta crisis, por la falta de material de protección y por no disponer de directrices claras para registrar como pacientes de covid-19 a los que pasaban por su consulta con síntomas claros de la enfermedad. En los meses siguientes la atención pudo reorganizarse mejor y se pusieron en marcha los llamados coronaposts: espacios habilitados en los gabinetes médicos o en las consultas de guardia de la atención primaria (huisartsenpost) donde los pacientes sospechosos de covid son atendidos por separado. Y para el resto, los médicos de familia implementan un protocolo nacional por el cual se deben proteger en caso de recibir a un paciente del que podrían albergar dudas. Entonces llevan mascarilla FPP2, guantes y bata deshechable, algo que no se tienen que poner para atender a pacientes con otras patologías. «La mayor parte de los médicos no estamos demasiado asustados con lo que va a pasar en los próximos meses porque estamos bien organizados y conocemos mejor cómo se comporta el virus. Las consultas por teléfono y videollamada vuelven a retomarse y en general funcionan. No creo que volvamos a ver una situación similar a la de esta primavera» afirma Jeroen Birnie.
Sobre los niños y sus resfriados típicos de invierno, los médicos se adhieren a las recomendaciones del RIVM y no los consideran un factor de riesgo. «Pueden seguir yendo al colegio con un resfriado común lo que deja claro que aunque se contagian, no propagan la enfermedad como los adultos, y no hay niños sanos que enfermen gravemente de covid» explica J.Birnie, mientras añade «a todos, niños y adultos, les controlaremos muy de cerca, como hacemos siempre, pero los que nos preocupan son los supercontagiadores adultos y los más vulnerables». Considera esencial que se siga haciendo la prueba PCR sólo a aquéllas personas con síntomas. A la pregunta de cómo pueden estar seguros de que con este protocolo no se les escapan positivos de covid asintomáticos y otros con una sintomatología diferente de la habitual, Birnie responde: «tenemos que permanecer vigilantes pero el riesgo cero no existe». Y concluye: «Holanda es un país de reglas, cada cambio debe quedar registrado y tenemos necesidad de controlarlo todo. Esto tiene desventajas, como la carga administrativa de la que hablábamos antes, pero tiene otras muchas ventajas, por ejemplo, que nos permite organizarnos bien».







